一般内科について
一般内科では、風邪症状、アレルギー、吐き気、腹痛、下痢、動悸、息切れ、貧血、便秘、足のむくみ、眠れないなどの様々な幅広い症状を診療します。「食欲がない」「なんとなく元気がない」など、どの診療科を受診したらよいかわからない方も、お気軽にご相談ください。
また、当院では、高血圧、脂質異常症、高尿酸血症、糖尿病、メタボリックシンドロームなどの生活習慣病の検査、治療も行っています。生活習慣病は、動脈硬化に起因する脳梗塞、心筋梗塞などを引き起こすため、定期的な検査や治療を行う必要があります。生活の質の維持、健康寿命の延伸のためには、生活習慣病の早期の診断、治療、管理が重要です。
診察の結果、他の診療科、精密検査、入院が必要と判断した場合などには、連携医療機関へご紹介をさせていただく場合があります。

こんな症状でご相談ください
- 発熱、鼻水、喉が痛い。
- 動悸、息苦しい、胸が痛い。
- 吐き気、お腹が痛い、便秘、下痢、胸やけがする。
- 排尿時に痛みがある、尿の回数が多い、尿が出にくい、尿に血が混じる。
- 腰が痛い、足がむくむ、何となく元気がない、疲れがとれない。
- 食欲がない、体重が減った、筋力が落ちた、歩くのが遅くなった。
上記以外にも対応可能な場合があるので、ご相談ください。
対象疾患
- 生活習慣病(高血圧、脂質異常症、高尿酸血症・痛風、糖尿病、メタボリックシンドローム)
- 感染症(胃腸炎、尿路感染症、咽頭炎、気管支炎、肺炎、インフルエンザ、新型コロナウイルス感染症、副鼻腔炎)
- 呼吸器疾患(喘息、慢性閉塞性肺疾患)
- 心疾患(不整脈、心不全、心房細動)
- 消化器疾患(逆流性食道炎、胃腸炎、便秘、下痢)
- その他(貧血、不眠症、骨粗鬆症、帯状疱疹、甲状腺疾患、花粉症、蕁麻疹)など
上記以外にも対応可能な場合があるので、ご相談ください。
生活習慣病
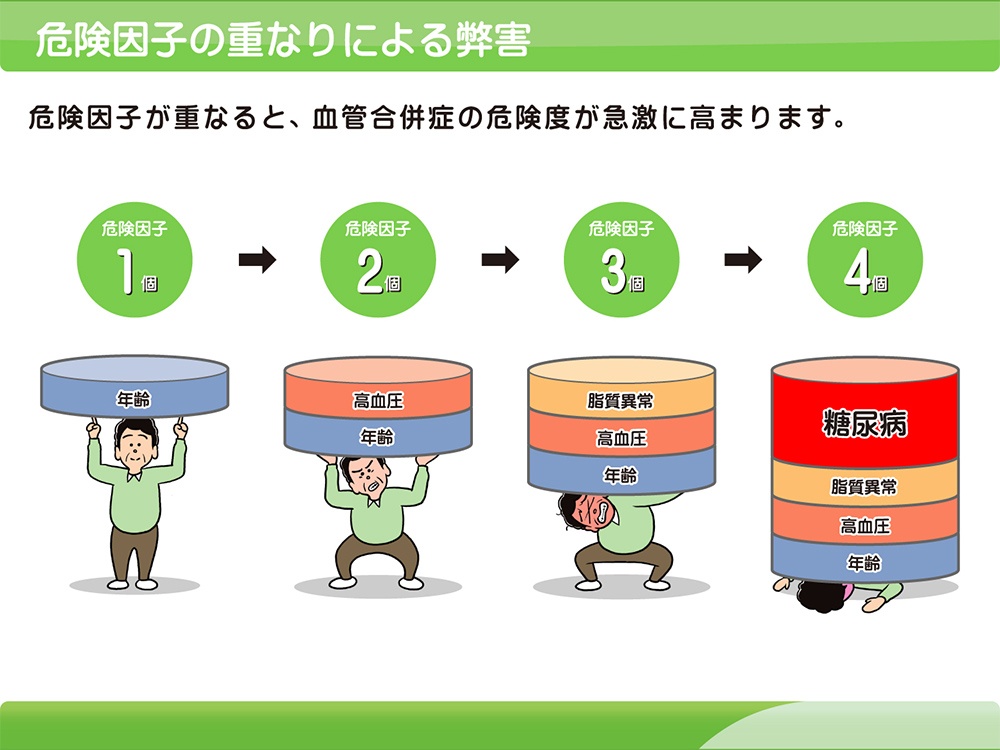
生活習慣病は、不適切な食生活、運動不足、喫煙、過度の飲酒、過剰なストレスなどの不適切な生活習慣が積み重なると起こる疾患の総称です。具体的には、高血圧、脂質異常症、糖尿病、高尿酸血症、メタボリックシンドローム、肥満症などで、心筋梗塞、脳卒中などの動脈硬化疾患、癌などの重篤な疾患の発症リスクを増大させます。癌や動脈硬化疾の発症予防、健康寿命を延伸するには、生活習慣病の早期の診断、治療、継続した管理が重要です。
診断・治療
生活習慣病は自覚症状なく悪化することが多く、定期的な受診、検査による早期診断、治療が必要です。
当院では、皆様のかかりつけ医として、生活習慣病の早期の診断、内服薬、食事、運動指導などによる治療により、生活習慣病の予防、治療に取り組んでいきます。
当院で施行可能な動脈硬化の検査
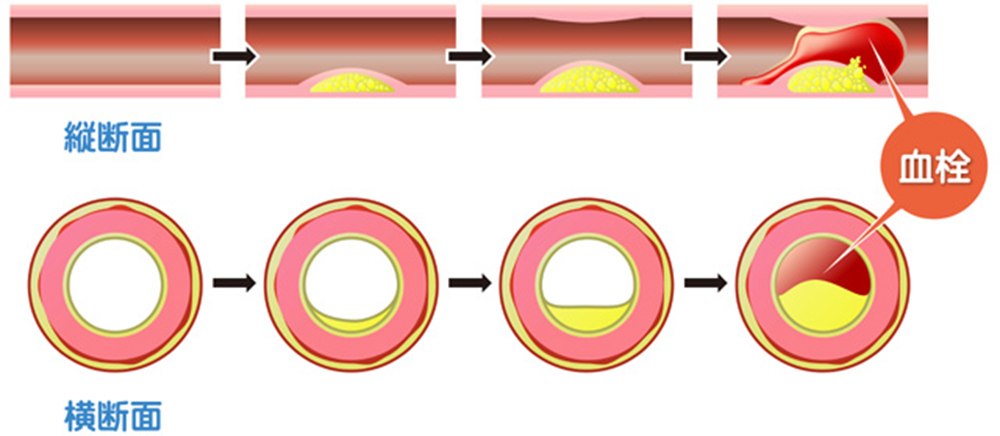
生活習慣病により動脈硬化が進行します。動脈は心臓から全身の臓器への血流の通り道で、動脈硬化が進行すると、全身の血管へ血流が流れにくくなり、様々な臓器の障害につながります。特に、動脈硬化が原因の疾患としては、心筋梗塞、脳梗塞、閉塞性動脈硬化症などの頻度が高く、注意が必要です。
定期的な採血検査、心電図検査、頸動脈超音波検査、血圧脈派検査などでの、動脈硬化の評価、動脈硬化関連疾患の早期診断が重要です。
1.頸動脈超音波検査
頸動脈エコー検査の流れ

超音波検査装置で、頸動脈の内膜肥厚、石灰化、プラークを評価し、脳梗塞の原因となる頸動脈狭窄の有無の評価も行います。
検査時間は、10~20分程度、被曝や痛みなどはなく、身体に負担がかからない簡便、非侵襲的な検査です。頸動脈の内中膜厚(IMT)、石灰化、プラーク厚、性状、頸動脈狭窄の有無などを評価し、全身の動脈硬化の程度、動脈硬化疾患(冠動脈疾患、末梢動脈疾患、脳血管疾患など)の合併や発症リスクの評価を行うことができます。標準的評価法では、max IMTおよびIMT-C10(頸動脈洞より近位側10mmの遠位壁でのIMT)の計測が推奨されています。1.5mm以上のプラーク、プラーク性状、高度狭窄がある場合には、頸動脈ステント留置術などが検討されます。血圧脈派検査(ABI:Ankle Brachial Pressure Index、CAVI:Cardio Ankle Vascular Index)との組合わせで、診断精度が向上します。(動脈硬化疾患予防ガイドライン2022)
アテローム血栓性脳梗塞の症例写真の写真
2.血圧脈派検査(ABI:Ankle Brachial Pressure Index、CAVI:Cardio Ankle Vascular Index)
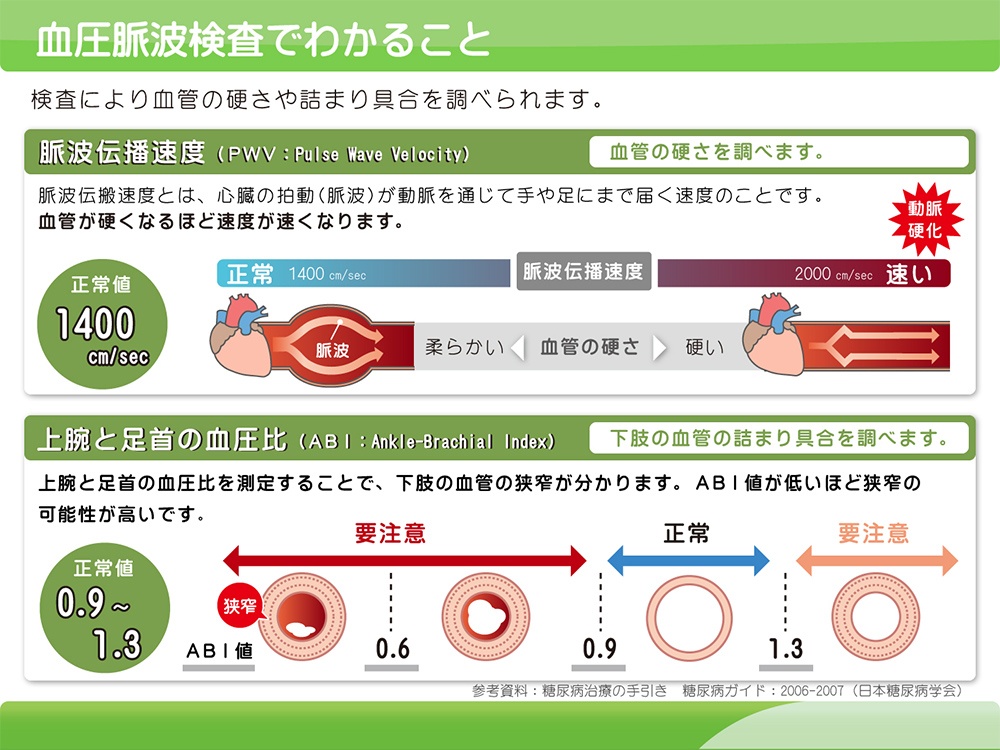
検査時間は、10分程度、被曝や痛みなどはなく、身体に負担がかからない簡便、非侵襲的な検査です。ABI(Ankle Brachial Pressure Index)は下肢の動脈、CAVI(Cardio Ankle Vascular Index)は大動脈を含む心臓から足首までの動脈硬化度を調べます。歩行障害の原因となる、閉塞性動脈硬化症の評価を行うこともできます。 頸動脈超音波検査と組み合わせることで、動脈硬化をより正確に評価することができます。
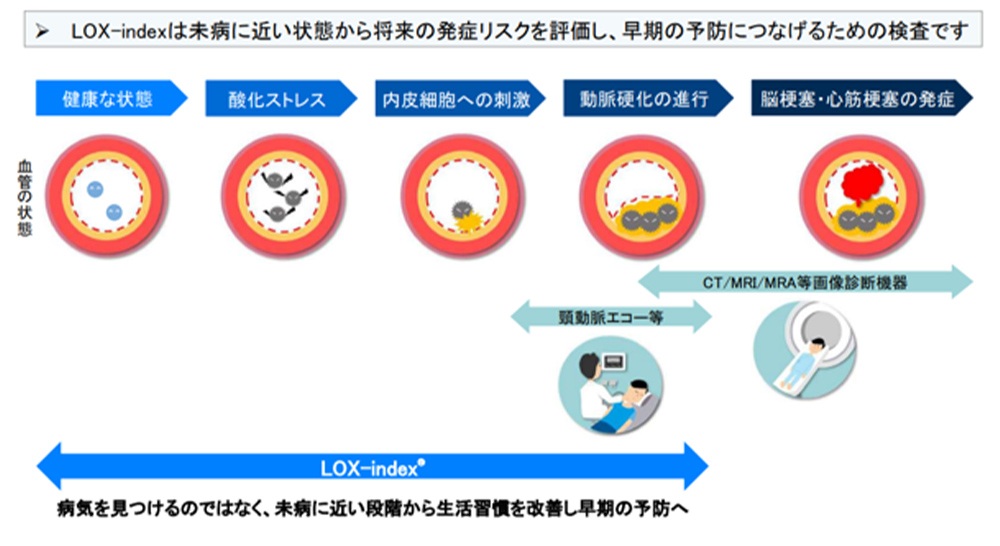
3. LOX-index®(自費検査)
LOX-index® は、動脈硬化に関する新しい検査指標です。脳梗塞や心筋梗塞は、糖尿病、高血圧、脂質異常症などの生活習慣病、喫煙などが原因で、動脈硬化が徐々に進行し発症します。LOX-index®は、LDLが酸化し、悪玉化した「酸化変性LDL (LAB)」と、その担い手である「LOX-1(ロックスワン)」というたんぱく質を測定し、脳梗塞・心筋梗塞の発症を予測します。
- 検査方法
- 採血検査
- 検査結果
- 採血から検査結果の説明まで、2週間程度お時間をいただきまます。
- 検査料金
- 15,000円(税込価格16,500円)
高血圧
血圧の目標値
| 診察室血圧 | 家庭血圧 | |
|---|---|---|
| 75歳未満の成人 | 130/80 mmHg 未満 | 125/75 mmHg 未満 |
| 75歳以上の高齢者 | 140/90 mmHg 未満 | 135/85 mmHg 未満 |
| 糖尿病患者 | 130/80 mmHg 未満 | 125/75 mmHg 未満 |
| 慢性腎臓病患者 | 130/80 mmHg 未満 | 125/75 mmHg 未満 |
| 脳血管障害患者 (血管狭窄あり) |
140/90 mmHg 未家庭血圧 満 | 135/85 mmHg 未満 |
| 脳血管障害患者 (血管狭窄なし) |
130/80 mmHg 未満 | 125/75 mmHg 未満 |
| 冠動脈疾患 | 130/80 mmHg 未満 | 125/75 mmHg 未満 |
| 抗血栓薬内服中患者 | 130/80 mmHg 未満 | 125/75 mmHg 未満 |
高血圧治療ガイドライン2019を参考に院長作成
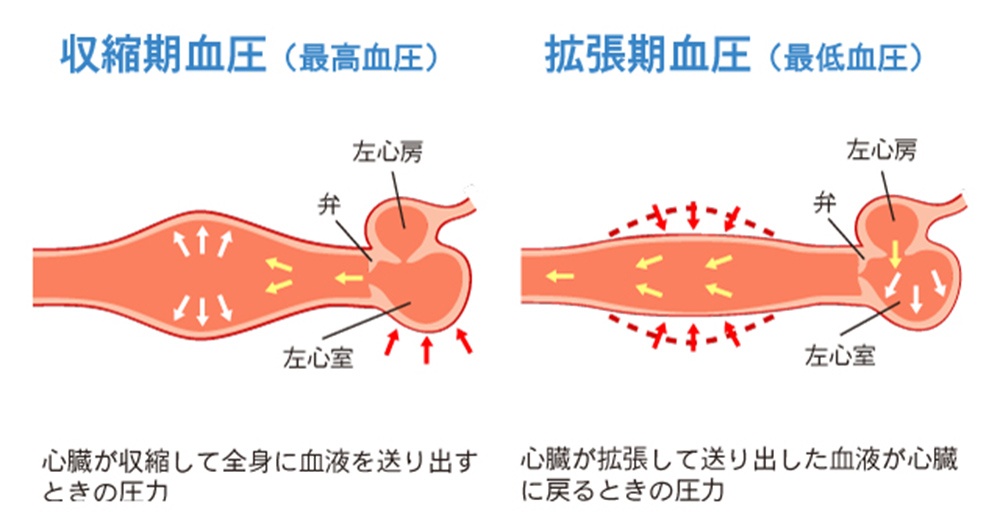
高血圧とは
心臓から送り出された血液が血管の壁を押す力です。上の血圧が140mmHg、下の血圧が90mmHg以上の場合を高血圧といいます。医療機関で測定する血圧は、自宅で測定した血圧に比べ5mmHg程度高いことが知られており、測定時間や測定機器の違いなどで変動するため、普段から、自宅で同じ時間に血圧を測る習慣づけが重要です(理想は朝、夕2回ずつ、1日合計4回血圧測定し、血圧手帳へ記載してください)。
原因
血管の弾力の低下、血管の狭窄が進行すること(動脈硬化)などにより、高血圧は引きおこされます。高血圧の原因は、加齢、塩分の過剰摂取、肥満、過度のストレス、運動不足、飲酒過多、喫煙などの生活習慣病がで多いですが、原発性アルドステロン症※、甲状腺機能亢進症、褐色細胞腫などのホルモンの異常に関連した疾患が原因の高血圧の場合もあります。
高血圧は多くの場合では、自覚症状がないですが、高血圧の状態が続き、動脈硬化が進むと、狭心症、心筋梗塞、心不全、脳卒中、認知症、腎不全のリスクが上昇するため、適切な治療が重要です。
まずは、減塩(1日の摂取量6g未満が目標)、運動不足、肥満の解消などといった生活習慣の改善を行い、それでも血圧が高い状態が続けば、合併症などを考慮した薬物療法を開始し、血圧をコントロールしていきます。
高血圧の原因の10%程度を占め、副腎の腫瘍、過形成により、副腎ホルモンの一つであるアルドステロンというホルモンの上昇が原因で、血圧が上昇します。採血検査で、ナトリウム上昇、カリウム低下、アルドステロン濃度(pg/mL)/レニン活性(ng/mL/hr)比>200(採血の条件によらず)などがある場合に疑われます。
動脈硬化リスクが少ない、生活習慣の改善でも血圧が改善しない方は、ご相談ください。
脂質異常症(高脂血症)
脂質異常症は、生活習慣病の1つで、自覚症状がなく、血液検査、健康診断で指摘されて気が付くことが多いです。血液中の「悪玉」と呼ばれるLDLコレステロール値の上昇、中性脂肪値の上昇、または「善玉」のHDLコレステロール値の低下が認められる状態です。脂質異常症の中でも、LDLコレステロール値が上昇している場合には、特に血管の内側にプラークが沈着しやすく、動脈硬化が進行し、心筋梗塞、狭心症、脳卒中、閉塞性動脈硬化症などの重篤な疾患を引き起こします。 近年、高LDLコレステロール血症だけではなく、高トリグリセリド血症(高TG血症)も動脈硬化のリスクになりることがわかってきました。中性脂肪は採血前の食事に大きな影響を受けるため、空腹時TG150mg/dL以上のみが動脈硬化リスクとされてきましたが、動脈硬化疾患予防ガイドライン2022では、随時採血でも175mg/dL以上の場合にも、高TG血症の診断が可能となりました。高LDLコレステロール血症だけではなく、高TG血症も積極的な治療を検討する必要があります。
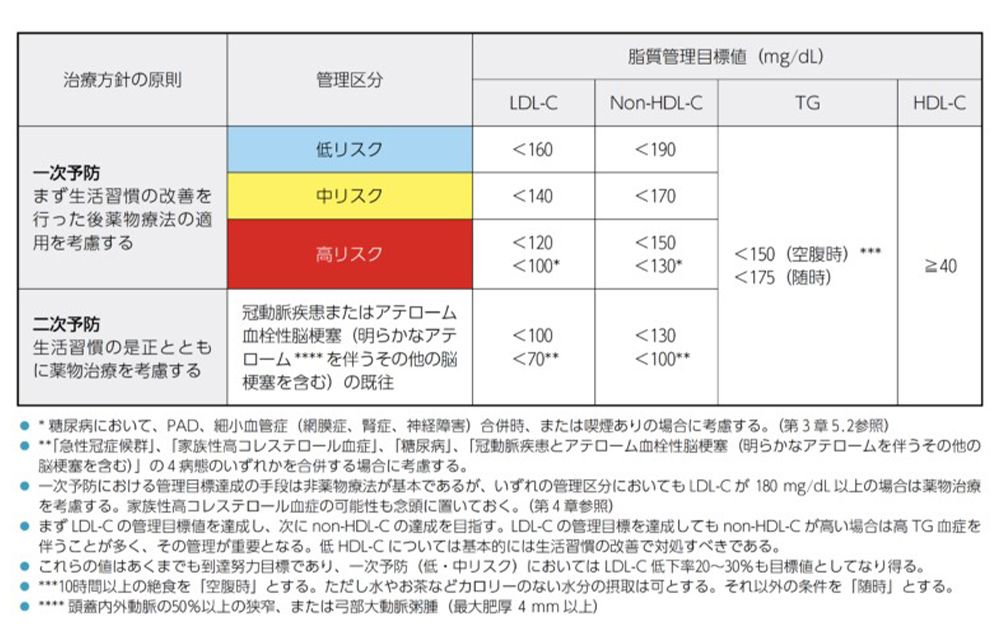
患者カテゴリー別管理目標値
原因
運動不足、喫煙、偏った食生活、過剰な飲酒などの生活習慣が原因となる場合が多いですが、生まれつきLDLコレステロール値が高い、家族性高コレステロール血症の方もいらっしゃいます。
日本での家族性高コレステロール血症の患者数は、50万人以上と推定され、日常診療でも高頻度にみられる疾患です。ご家族に、脂質異常症、心筋梗塞の既往症がある方、アキレス腱が厚い方、生活習慣に問題がないにもかかわらず、脂質異常症を指摘された方は、ご相談ください。
治療
脂質異常症の治療は、主に食事療法、運動療法、禁煙などの生活習慣の改善を行いますが、目標値まで改善しない場合は、薬物療法での治療を行います。ただし、治療薬の副作用で、横紋筋融解症※を発症する場合があるので、注意が必要です。
高コレステロール血症の治療薬であるスタチン系製剤が原因となることが多く、スタチン系薬剤使用者の10%程度で発症すると言われています。スタチン系製剤に、フィブラート系製剤、シクロスポリン(免疫抑制剤)、クリラリスロマイシン(抗生物質)などを併用すると、更に発症するリスクが上がります。
筋肉痛、四肢脱力、歩行障害、コーラ様の褐色尿、尿量減少、睡眠障害、皮疹などの症状を認め、原因薬剤の中止により、多くの例では改善します。稀に重症化した場合には、神経症状、嚥下障害、呼吸障害を伴う場合があり注意が必要です。
アテローム硬化性脳梗塞と脂質異常症
冠動脈疾患(心筋梗塞、狭心症)のみではなく、アテローム硬化性脳梗塞に関しても、コレステロールの管理が、発症、再発予防に重要です。久山町スコアを用いることで、冠動脈疾患、アテローム硬化性脳梗塞の10年間の発症確率を予測することができます。(動脈硬化疾患予防ガイドライン2022)
糖尿病
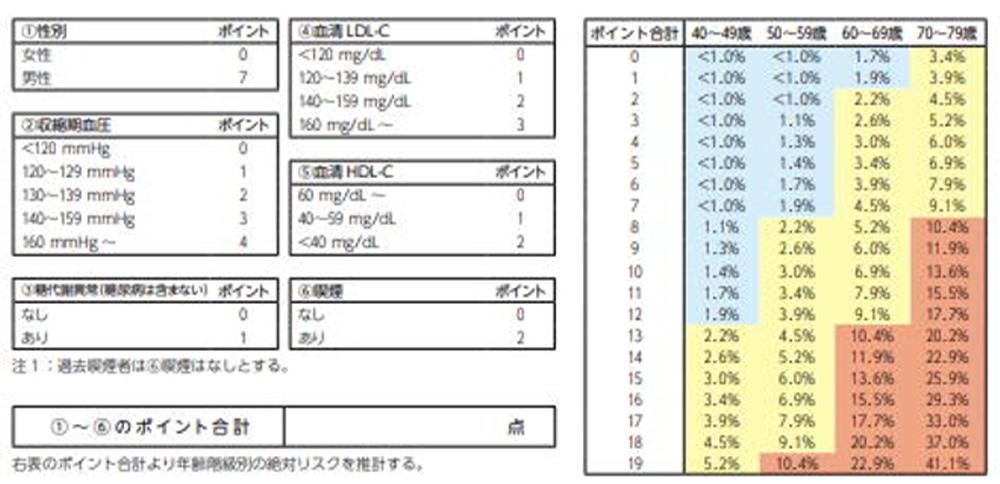
糖尿病の診断基準
| 検査 | 数値 |
|---|---|
| 空腹時血糖価 | 126 mg/dl以上 |
| 食後血糖値 | 200 mg/dl以上 |
| 75g経口ブドウ糖負荷試験 | 2時間値が200 mg/dl以上 |
| HbA1c | 6.5%以上 |
糖尿病診療ガイドライン2019などを参考に院長作成
糖尿病では、インスリン(血糖値を低下させるホルモン)が膵臓からうまく出なくなったり、肥満、運動不足などで効き目が弱まることで、食事などで体内に取り入れられたブドウ糖がうまく利用されずに、血糖値が過剰に上昇した状態が長く続きます。
症状
糖尿病の初期では無症状ですが、高血糖が継続すると、喉が渇く、尿の量が増える、疲れやすい、体重が減るなどの症状が出現し、最終的には、全身の動脈硬化が進行し、網膜症(視力低下、失明)、腎症(浮腫、息切れ、人工透析導入)、神経障害(手足のしびれ、動かしにくさ、失神)、脳梗塞、心筋梗塞、下肢動脈閉塞硬化症といった合併症を発症します。失明、人工透析の導入、手足の壊死による切断、麻痺などにより、「生活の質」は大きく低下します。
これらの症状は、高血糖が長期的に継続してから出現するため、定期的に受診、採血検査、健康診断をして、早期の診断、治療を行いに、発症を防ぐことが重要です
治療
適切な食事療法、運動療法、減量を行い、それでも血糖値が低下しない場合は、内服薬やインスリン療法を開始する必要があります。
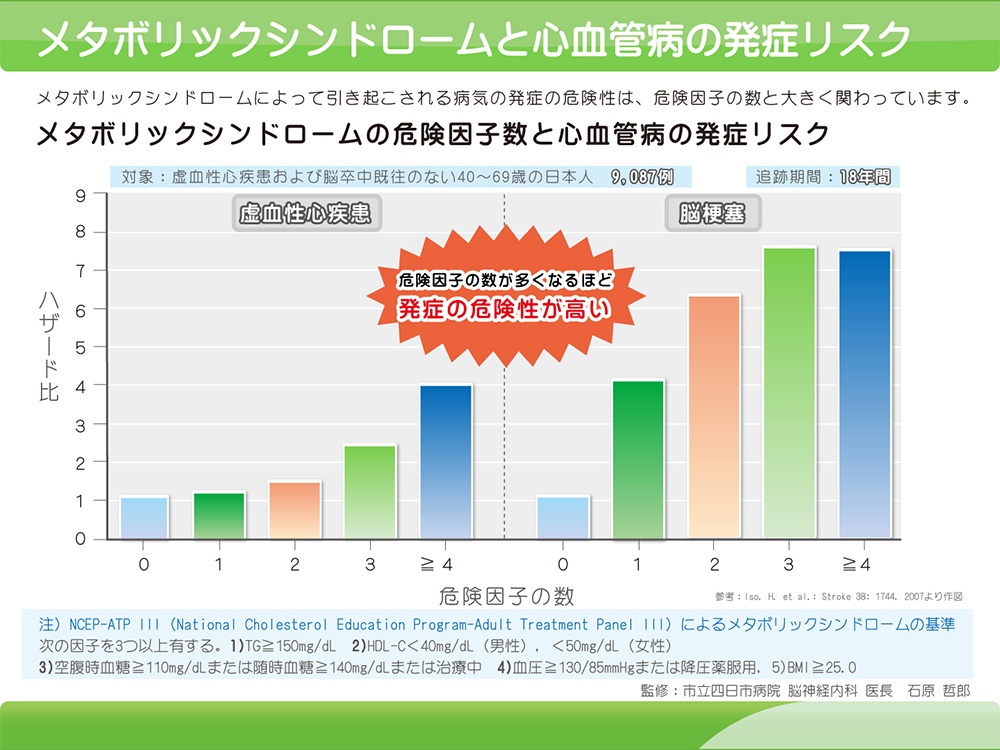
メタボリックシンドローム
メタボリックシンドロームの診断基準
| 項目 | 内容 |
|---|---|
| 腹囲 | 男性 85 cm以上、女性 90 cm以上 |
| 高血糖 | 空腹時血糖値 110mg/dL以上 |
| 脂質異常症 | 以下のいずれか、もしくは両方が該当する場合 ① 中性脂肪 150mg/dL以上 ② HDLコレステロール 40mg/dL未満 |
| 高血圧 | 以下のいずれか、もしくは両方が該当する場合 ① 最高血圧 130mmHg以上 ② 最低血圧 85mmHg以上 |
肥満症診療 ガイドライン2016を参考に院長作成
メタボリックシンドロームとは、食生活、運動不足などの生活習慣病が原因で、肥満、脂質異常、高血糖、高血圧となっている状態です。生活習慣の改善により、将来的に脳梗塞、心筋梗塞などの重篤な疾患を予防することができます。腹囲計測を必須項目として、脂質異常、高血糖、高血圧のうち2つ以上を合併した状態が、メタボリックシンドロームに該当します。
高尿酸血症
高尿酸血症の原因疾患
| 原因 | 代表的疾患 |
|---|---|
| 尿酸産生型 | 血液疾患(多血症、溶血性貧血)、悪性腫瘍、甲状腺機能低下症 薬剤(テオフィリン、β遮断薬) |
| 尿酸排泄型 | 慢性腎不全、多発性嚢胞腎、鉛、薬剤(利尿剤、シクロスポリン) |
| 混合型 | 肥満、アルコール、外傷 |
高尿酸血症・痛風の治療ガイドライン第3版を参考に院長作成
高尿酸血症とは
血液中の尿酸値が7mg/dLを超えた状態と定義され、プリン体の多い食事(レバー、魚の干物、魚卵)、酒類(ビールなど)の多量摂取、運動不足などの生活習慣が原因で、体外に排泄されるはずの尿酸が体内に蓄積された状態です。30歳代の男性に多く増加傾向です。
尿酸は、一定量を超えると、足の関節が赤く脹れて強い痛む痛風発作を生じ、長期的に高尿酸血症が継続した場合は、腎臓機能の低下、尿路結石が生じる場合があります。尿酸値が9mg/dL以上では内服加療が強く推奨され、高血圧などの生活習慣病、心臓病など臓器障害を合併している場合は、8mg/dL以上で内服治療を考慮する必要があります。
治療
適度な運動、減量などを行い、生活習慣を見直すことから開始しますが、尿酸値が十分に低下しない場合には、尿酸値6mg/dL以下を目標に内服治療を検討します。しかし、治療開始後に、尿酸値が急激に低下すると、尿酸発作を起こしやすくなることがあるため、注意が必要です。
睡眠時無呼吸症候群
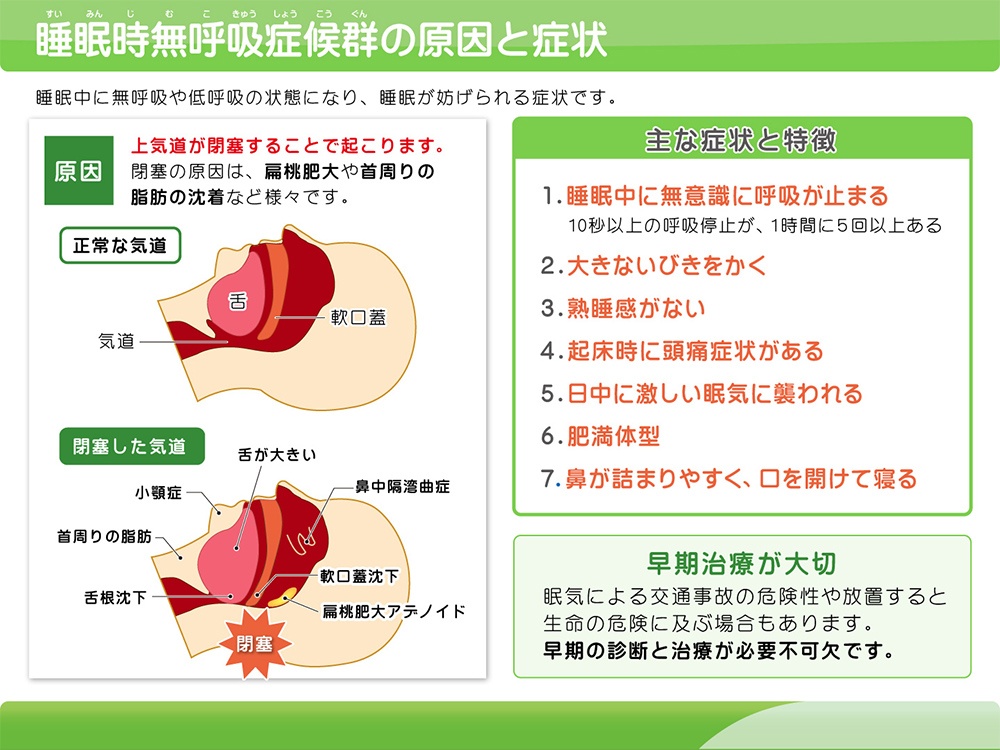
睡眠時無呼吸症候群は、睡眠中に何度も無呼吸発作を繰り返す病気です。
睡眠中に、太く激しいいびきを認め、10秒以上呼吸が止まる状態が1時間に5回以上ある場合に疑われます。
日中の強い眠気、集中力低下、全身のだるさ、疲れているなどによって日常生活に大きな支障を及ぼし、心筋梗塞、糖尿病、脳卒中のリスクも上昇します。発症するリスクとして、アデノイド肥大、口蓋扁桃肥大、アレルギー性鼻炎に伴う鼻づまり、肥満などの他に、下顎が小さい、首が太く、短い、歯並びの悪さなど骨格的な影響で気道が閉塞しやすく、睡眠時無呼吸症候群を発症しやすい方もいます。
治療
肥満などの生活習慣病の改善、歯科治療、マウスピース装着などで開始し、改善が乏しい場合には、CPAP(持続陽圧呼吸)という機械の装着などで治療を行います。専用機器から気道に空気が送られて、睡眠時の無呼吸や低呼吸がなくなり、睡眠の質が改善されます。
当院でも、簡易検査、診断が可能ですので、いびきが大きく、日中の眠気が気になる方などはご相談ください。
閉塞性動脈硬化症
閉塞性動脈硬化症は、下肢の動脈硬化の進行により、間歇性跛行(歩くと足が痛くなり、重くなって歩けなくなり、休むと改善する歩行)、足の冷感、しびれ、色調不良などを認め、進行すると、下肢の壊死する場合もあります。
発症するリスクとして、高齢、男性、糖尿病、喫煙、高血圧、脂質異常症などの生活習慣病が報告されています。血圧脈波検査装置(ABI:Ankle Brachial Pressure Index)などで、動脈硬化の程度を評価し、早期に診断、治療を行うことが重要です。
検査について
閉塞性動脈硬化症の方は、全身の動脈硬化が進んでおり、脳や頸部の動脈硬化による脳梗塞、心臓の動脈硬化による心筋梗塞を合併することが多いため、頭部MRI検査、心臓超音波検査、頸動脈超音波検査などでの全身の動脈硬化の評価も検討する必要があります。
逆流性食道炎
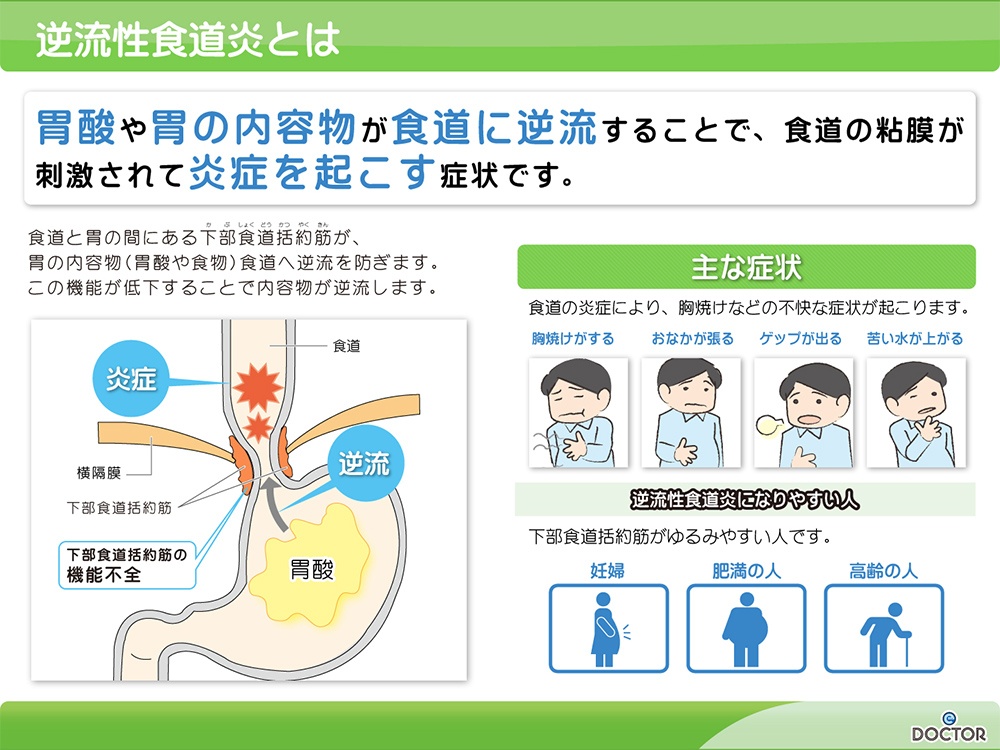
胃から食道へ胃酸が逆流し、食道へ炎症を起こすことで発症します。慢性的に、胸やけ、胃部不快感、咳が続く、喘息の悪化、嚥下障害(食べ物を飲み込みやすい、むせこみやすい)などの症状を認めます。
喫煙、前屈、仰臥位などの姿勢、強皮症、食道裂孔ヘルニア、Sjogren症候群がリスクとして知られており、カルシウム拮抗薬、アミノフィリン、ビスホスホネート製剤などの薬剤が原因で起きる場合もあります。
診断は、プロトンポンプ阻害薬40mg/日を1週間の試験投与での症状改善の有無の評価、食道内24時間pHモニタリングなどで行います。
治療
プロトンポンプ阻害薬20mg/日を8週間内服し、以降は、10mg/日に減量します。
治療期間に関して明確な基準はありませんが、プロトンポンプ阻害薬の長期服用に伴い、感染症、誤嚥性肺炎、認知症、鉄欠乏性貧血、視力障害などのリスクが上がるなどの報告もあるため、症状、全身状態、併存症などを考慮し、治療期間を決定する必要があります。
帯状疱疹
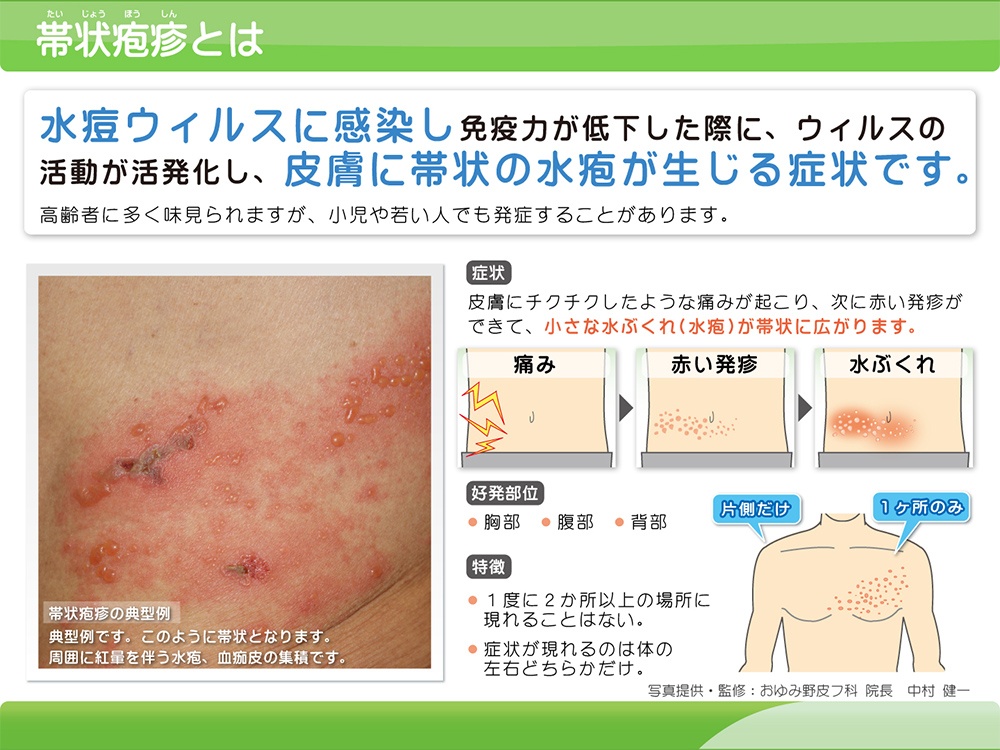
帯状疱疹は、水痘・帯状疱疹ウイルスによって引き起こされる感染症で、80歳までに日本人の1/3がかかるといわれています。特に免疫力や体力が低下してくる、50歳以上の方は、発症リスクが高くなります。水痘・帯状疱疹は、新型コロナウイルスやインフルエンザウイルスのように、人から人へ感染することはありません。
このウイルスは、ほとんどの人が小児期に感染し、感染後は神経節に潜伏し、症状なく経過します。しかし、加齢、疲労、ストレス、糖尿病、癌などにより免疫力が低下すると、再度ウイルスが活性化し、帯状疱疹を発症します。
80歳までに約3人に1人が帯状疱疹を発症するといわれ、最近では、患者さんが増加傾向です。新型コロナウイルスの感染、ワクチン接種が帯状疱疹の発症を高める可能性があることが報告されていますが、明確な因果関係は分かっていません。
症状と診断
痛みを伴う皮膚の赤みで発症することが多いですが、発症初期には皮膚の症状がなく、頭髪部、顔面などの痛みのみで発症し、片頭痛、三叉神経痛、群発頭痛、後頭神経痛と間違えられることもあります。治療が遅れると、皮膚の症状が改善した後も、しびれや痛みなどの後遺症を残したり、失明、難聴、髄膜炎、脳梗塞を引き起こす場合もあるため注意が必要です。
予防接種
帯状疱疹を発症した場合には、抗ウイルス薬で治療を行いますが、しびれなどの後遺症が残ることも少なくなく、ワクチン接種により、発症を防ぐことが重要です。
帯状疱疹ワクチンには、従来の生ワクチンと2020年に販売された不活化ワクチンの2種類があり、当院では2種類のワクチンの接種が可能です。帯状疱疹の診断、治療も可能ですので、ご相談ください。
| 商品名 | シングリックス® (当院で接種可能) |
ビケン® |
|---|---|---|
| ワクチンの種類 | 不活化ワクチン | 生ワクチン |
| 投与回数 | 2回(2-6カ月空けて) | 1回 |
| 費用 | 【定期接種】 22,000円 (2回合計) (22,000円の助成金) 【任意接種 (墨田区)】 24,000円 (2回合計) (20,000円の助成金) |
【定期接種】 4,000円 (4,800円の助成金) 【任意接種 (墨田区)】 4,800円 (4,000円の助成金) |
| 発症予防効果 | 97% | 50% |
| 帯状疱疹後神経痛の発症予防効果 | 88% | 67% |
| 効果持続期間 | 約9年 | 約5年 |
| 特徴 | 注射部分の痛み、腫れ、倦怠感、頭痛などの副反応がやや強い。 | 高齢者、免疫力が低下している方では副反応リスクがやや高い。 |
院長作成
- 2025/4/1から帯状疱疹の定期接種が可能になりました。引き続き、50歳以上の方は、助成金を用いた任意接種での帯状疱疹の予防接種も可能です。接種内容が同じでも、居住する自治体、年齢、定期接種対象かなどにより、負担額が異なるのでご注意ください。ご不明な点がある場合には、在住する自治体へお問い合わせください。
墨田区ホームページ
墨田区保健予防課 感染症係:03-5608-6191 - 定期接種の助成金対象者:65歳、70歳、75歳、80歳、85歳、90歳、100歳以上の墨田区在住の方
- 任意接種の助成金対象者:50歳以上の墨田区在住の方
- 助成金を利用しての接種を御希望の方は、シングリックス、ビケンのいずれか選択し、御自身で墨田区に助成金、予診票を申請してください。
- 当院でのワクチン接種ご希望の方は、墨田区からの予診票が手元に届いてから、電話または窓口で予約してください。(ワクチン在庫準備、接種可能かの確認が必要なため、帯状疱疹ワクチン接種はweb予約は行っていないので、ご注意ください。)
骨粗鬆症
年齢による骨密度の変化
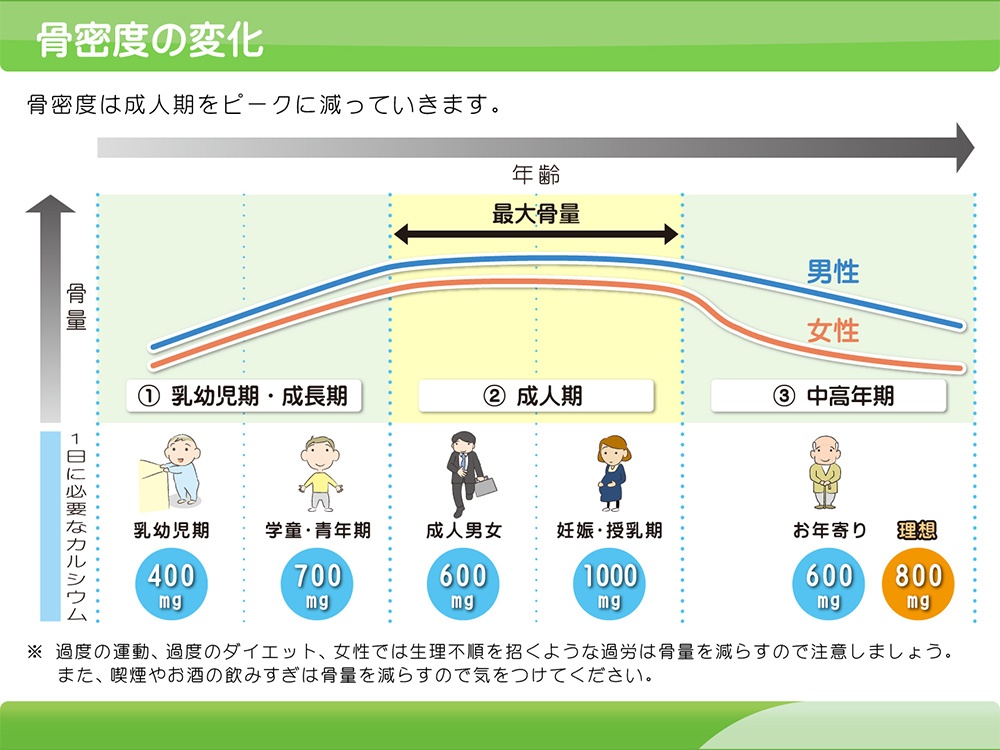
骨粗鬆症患者は、国内では高齢の女性を中心に年々増加しており、自覚症状のない人を含めると、現在約1,100万人にのぼると推定されてます。骨粗鬆症は骨量が減り、骨組織の微細構造が崩れることにより、骨が脆くなり、骨折しやすくなる疾患です。運動不足、栄養状態悪化、加齢により進行します。初期段階では自覚症状がほとんどなく、骨折を契機に診断される場合も少なくありません。
骨折は、歩行障害、腰痛の原因となり、日常生活の質を下げ、ADLや認知機能の急激な悪化を引き起こし、寝たきりになる場合もあります。認知症、特にアルツハイマー型認知症の方では転倒、骨折リスクが2倍以上になり、骨粗鬆症の治療を行っていない場合が多いことが報告されています。
骨折する前に、骨粗鬆症を発見し、早期に治療を開始することが重要です。
検査・治療
転倒、けがによる骨折を防ぐためには、骨密度を計測し、骨粗鬆症の進行度を正確に評価する必要があります。骨粗鬆症の検査方法は、X線や超音波を利用した骨塩定量測定が一般的です。当院では、X線撮影によって手の骨塩量を計測するDIP法で、骨粗鬆症の診断が可能です。
骨粗鬆症と診断した場合には、年齢、合併症、ご本人の希望などを踏まえて、食事、運動指導、内服薬や注射による治療を行うかを検討していきます。
デジタル骨塩定量測定サービス「+DIP」
老年内科について

老年内科とは、主に65歳以上の方を主に対象とし、生活環境、介護の問題などを踏まえて、心身の症状を幅広く診察し、相談できる総合診療科のことです。生活習慣に注意し、多くの薬を内服していても、年を重ねるごとに、誰しもが衰えていきます。もの忘れだけではなく、筋力、精神力、免疫力も低下し、全身に様々な障害を来しやすくなり、疾患の数が徐々に増えていきます。
高齢の方では、侵襲の高い検査、入院が、生活の質の改善や健康寿命の延長につながるとは限らず、慣れ親しんだ自宅で、ご家族と過ごすことがよい場合もあります。当院では、患者さん、ご家族の希望、価値観を尊重し、相談しながら、年齢を考慮した検査や治療の提供を目指します。
加齢により、様々な臓器の機能が低下した状態では、薬の副作用を発症するリスクが高まり、内服薬が多い場合には、飲み忘れ、飲み間違いも起こりやすくなります。高齢者では、誰が内服薬の管理をしていて、飲み忘れがないかなどの生活環境や、内服薬を継続するのメリット、デメリット、相互作用などを確認しながら、内服薬の種類を6種類以下へ減量できないかを試みる必要があります。
サルコペニア
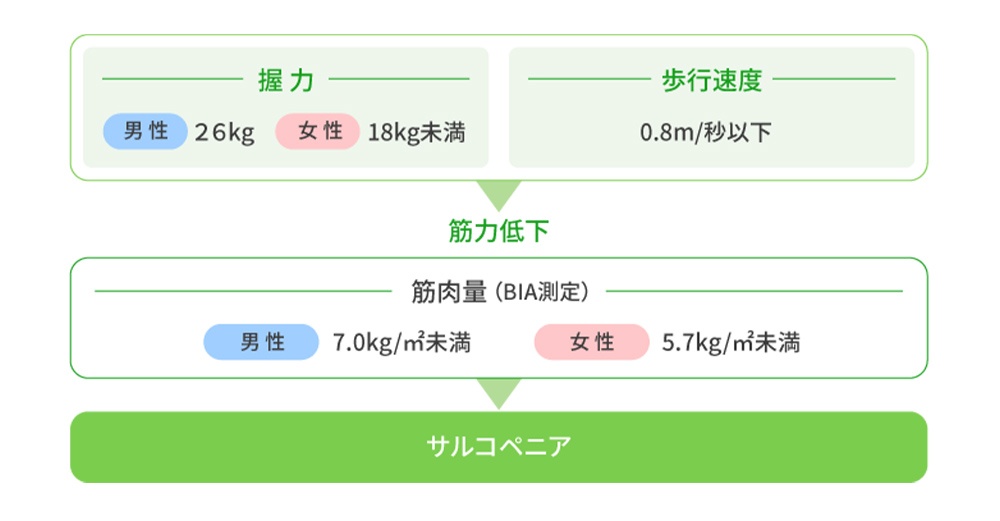
サルコペニアとは、主に加齢により全身の筋肉量と筋力が自然低下し、身体能力が低下した状態です。
実際に、サルコペニアであると考えられる人は、80歳を超えると11~50%に及ぶことが報告されています。
サルコぺニアは、筋肉量の低下、筋力または身体機能(歩行速度)の低下を評価することで診断します。
原因
加齢、日常活動性低下、栄養障害、疾患などが原因と考えられています。加齢のみが原因のものは「一次性サルコペニア」、日常活動性、栄養、疾患が原因となるものは「二次性サルコペニア」と分類されます。サルコペニアは、骨粗鬆症と合併することが多く、転倒、骨折を引き起こし、寝たきりの原因になります。
バランスのよい食事、適度な運動により、筋量の維持、増進しサルコペニアを予防することが重要です。
フレイル
フレイルの診断基準
| 1. | 歩行速度の低下 |
|---|---|
| 2. | 疲れやすい |
| 3. | 活動性の低下 |
| 4. | 筋力の低下 |
| 5. | 意図しない体重の減少(半年で5%以上の体重減少) |
フレイル診療ガイド 2018年版を参考に院長作成
5項目のうち3項目以上で「フレイル」、
1、2項目以上「プレフレイル」と評価します。
フレイルは、加齢と共に、体重減少や筋力低下などの身体的な変化、認知機能障害、気力の低下などの精神的な変化など、心身の脆弱性が出現した状態です。簡単に言えば「年を重ねて、心身が老い衰えた状態」のことです。健康な状態と日常生活で介護サービスが必要な状態の中間であり、多くの方は、フレイルを経て要介護状態へ進むと考えられています。
高齢者のフレイルは、生活の質を落とすだけでなく、さまざまな合併症も引き起こす危険があります。
適切な支援により、生活機能の維持や向上が可能であり、早期の診断、治療、予防を開始することが重要です。
発熱外来
発熱外来は予約制です。
- 発熱(37.5℃以上)
- 鼻水
- 喉の痛み
- 息が苦しい
- 咳が続く
上記の症状が1つでもある方は、WEBまたは電話で発熱外来の予約をお願いします。
WEB予約はこちら予約なしに来院された場合には、来院日、来院時間の指定、他への医療機関への受診をお願いする場合がありますので、ご理解、ご協力の程、何卒よろしくお願いします。
発熱の原因
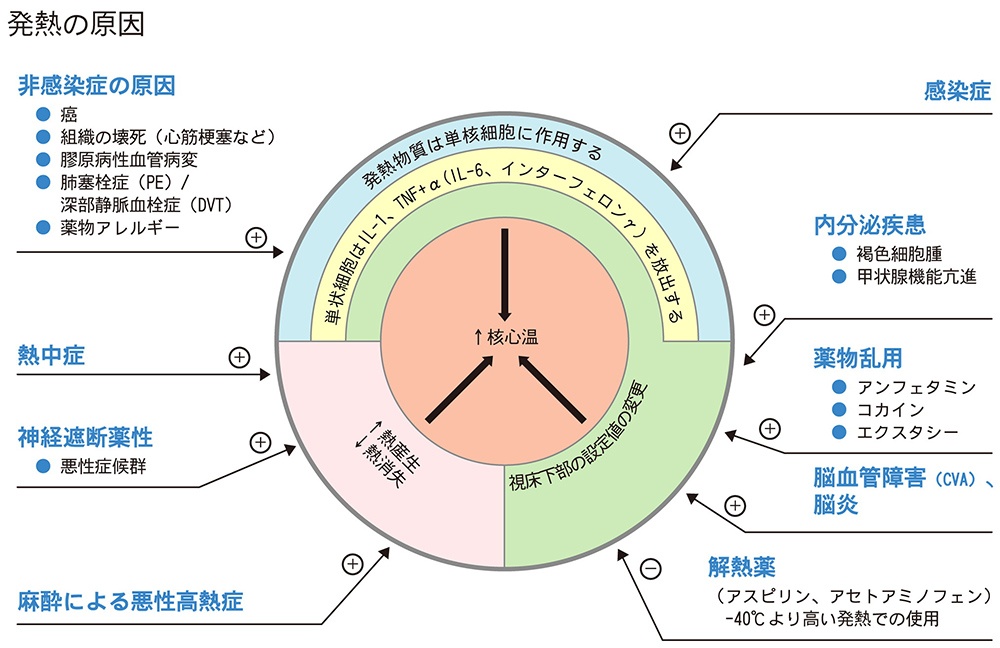
新型コロナウイルス、インフルエンザ、RSウイルスなどによるウイルス感染症が猛威を振るっています。しかし、ウイルス以外にも、細菌などの感染が原因の肺炎、髄膜炎、胃腸炎、扁桃炎、気管支炎などの感染症の患者さんも数多くいらっしゃるため、注意が必要です。高齢者では、誤嚥性肺炎、細菌性肺炎で、多くの方が亡くなっており、早期に治療を開始することが重要です。また、感染症以外でも、癌、自己免疫疾患、内分泌疾患、薬剤の副作用、熱中症などが原因の発熱の場合もあり、適切な原因の診断を行う必要があります。
当院では、症状の問診、診察を行い、必要であれば下記の検査などを検討します。発熱の原因、重症度次第は、連携医療機関へご紹介させていただきますので、ご了承ください。
当院で可能な検査
- 新型コロナウイルスPCR検査 (ID now)(約15分)
- 新型コロナウイルス抗原検査 (約10分)
- インフルエンザ迅速検査(約15分)
- 迅速血算CRP測定器による血算、CPP検査(約4分)
- 尿検査
- レントゲン検査
- 超音波検査
肺炎
- 市中肺炎
- 肺炎球菌、インフルエンザ桿菌、マイコプラズマ、クラミジア、レジオネラなどの病原微生物が原因で発症する肺炎。
- 誤嚥性肺炎
- 水分、食物、口腔・咽頭分泌物、胃液などが間違って、咽頭下部の気道に侵入することが原因で発症する肺炎。
- ウイルス性肺炎
- 新型コロナウイルス、インフルエンザウイルス、RSウイルス、アデノウイルスなどのウイルス感染が原因の肺炎。
- その他の肺炎
- 薬剤性肺炎、間質性肺炎、膠原病、血管炎などの自己免疫機序が原因の肺炎など
肺炎は、主に細菌やウイルスなどの病原微生物が感染し、肺に炎症を起こし、発熱、呼吸苦などの症状を認める疾患です。肺炎は、日本人の死因としては、悪性新生物、心疾患に続く第3位であり 、多くの方が肺炎が原因で亡くなっています(2011年、厚生労働省)。肺炎の原因微生物は、肺炎球菌が最多で、次いでインフルエンザ菌、肺炎マイコプラズマなどが続きます。
2020年以降、新型コロナウイルスによる肺炎で多くの方が亡くなりましたが、肺炎球菌などの市中肺炎、誤嚥性肺炎で亡くった方は、更に多くいらっしゃいます。肺炎の治療は、原因、重症度の評価を迅速に行い、早期に適切な治療を開始することが重要です。
高齢者の肺炎
特に高齢者では、加齢による嚥下機能(食べ物や飲み物を飲み込む力)の低下、栄養状態、免疫力の低下などにより、誤嚥性肺炎、細菌性肺炎を発症する方が増加します。
肺炎は、誤嚥しにくいように、飲み込みやすい食事形態にする、食事の際の体勢、速度に注意する、心不全、糖尿病、呼吸器疾患などの肺炎の重症化リスクを厳密に管理する、インフルエンザ、新型コロナウイルス、肺炎球菌などのワクチン接種などを行い、発症および重症化しにくくすることが重要です。
検査
当院では、迅速血算CRP検査、レントゲン検査、迅速のコロナ抗原検査、インフルエンザ迅速検査が可能です。検査内容に関して不明な点があれば、ご相談ください。
肺炎球菌ワクチンに関して
| 商品名 | ニューモバックス®(当院で接種可能) | プレベナー13水性懸濁注® |
|---|---|---|
| ワクチンの種類 | 23価肺炎莢膜ポリサッカライドワクチン | 沈降13価肺炎球菌結合型ワクチン |
| 投与回数 | 1回 | 1回 |
| 費用 | 約8,000円 | 約11,000円 |
| 肺炎球菌カバー率 | 69.6% | 48% |
| 効果持続期間 | 5年 | 接種以降は原則永続的 |
| 公費 |
|
2ヶ月から6歳未満の小児 |
| 特徴 | 多くの種類の肺炎球菌をカバーできる。 | 効果持続期間が長い。 |
院長作成
肺炎球菌感染症とは、肺炎球菌という細菌によって引き起こされ、肺炎や気管支炎などの感染症を引き起こし、敗血症など重症化した場合、致命的になることもあります。
肺炎球菌ワクチンはこれらの感染症の予防、感染時の重症化予防を目的としたワクチンです。肺炎球菌ワクチンにはニューモバックス®、プレベナー13水性懸濁注®の2種類があり、どちらも長所、短所があります(上記table参照)。間隔を空けて2種類の接種をすることも可能です。年齢、全身状態、既往症などから、ワクチン接種のメリット、デメリットを比較し、接種するかを慎重に判断する必要があります。不安な方、ご不明な点がある方はご相談ください。
肺炎球菌に関して執筆した論文
- 肺炎球菌性髄膜炎に肺炎・感染性内心内膜炎を合併したAustrian症候群の一例 2017/02
溶連菌感染
A群β溶連菌による咽頭炎を推測するスコアリング(centor score)
| 設問内容 | はい | いいえ |
|---|---|---|
| 問1 体温38度以上(+1) |
||
| 問2 咳嗽がない(+1) |
||
| 問3 頸部リンパ節腫脹、圧痛(+1) |
||
| 問4 扁桃の腫脹・浸出物(+1) |
||
| 問5 年齢15歳未満(+1) |
||
| 問6 年齢45歳以上(-1) |
合計点数と評価
| 合計 |
0点
|
|---|
溶連菌感染では、個人差はありますが、発熱、喉の痛み、扁桃腺の腫れ、皮膚症状などが現れる、咳や鼻水がないのが特徴です。
上記の合計スコアが2点以上で溶連菌の迅速抗原検査を施行が推奨され、迅速検査が陰性であれば原則、抗生剤は不要です。しかし、検査が陰性でも、偽陰性、他の細菌感染の可能性もあるため、症状、経過、既往症などから、総合的に判断し抗生剤治療を検討します。
